Im heutigen Beitrag geht es um das akute Coronarsyndrom (ACS), welches in instabile Angina Pectoris (iAP), Nicht-ST-Elevations-Myocardinfarkt (NSTEMI) und ST-Elevations-Myocardinfarkt (STEMI) unterteilt wird. Während die iAP durch eine klassische klinische Präsentation (z.B. Pectangina in Ruhe, Dyspnoe) und unauffällige Troponindynamik gekennzeichnet ist, wird ein NSTEMI üblicherweise mittels signifikanter Veränderung von Troponinspiegeln (steigend, sinkend, siehe hier) im Blut erfasst. Der STEMI wird (wie der Name schon sagt) primär über das EKG diagnostiziert. In der Praxis ist es so, dass ein STEMI zügig in den Herzkatheter muss, ein NSTEMI bzw. eine iAP wiederum zeitverzögert (außer es gibt laut ESC-Leitlinie eine dringende Indikation wie z.B. anhaltende schwere Pectangina oder hämodynamische Instabilität; CAVE: diese Empfehlung wird in der Praxis häufig gar nicht befolgt, siehe hier) bzw. gar nicht.
Problemstellung
Somit beruht unsere initiale Infarktdiagnostik primär auf der ST-Strecke – sehen wir Hebungen oder sehen wir keine Hebungen? Dies ist problematisch. So kann eine Prinzmetal-Angina, die eine Form der iAP darstellt, transiente ST-Hebungen im EKG während der Attacke aufweisen – es handelt sich aber nicht um einen Infarkt (auch wenn das Eintreten eines Infarktes bei anhaltendem Vasospasmus droht und deshalb eine dringende Therapie notwendig ist). Die Diagnostik des STEMI wiederum erfordert eine ST-Hebung in mind. zwei zusammenhängenden Ableitungen (≥ 0,15 mV in V2/V3 bei Frauen, ≥ 0,2 mV in V2/V3 bei Männern > 40J, ≥ 0,25 mV in V2/V3 bei Männern< 40J, ≥ 0,05 mV in V7-V9, ≥ 0,1 mV in allen anderen Ableitungen). Auch bei einer Aortendissektion vom DeBakey Typ A kann es durch Erfassung der Coronararterien zu ST-Hebungen kommen und den Behandler fehlleiten, dass ein Infarkt vorliegt (Link).
Genau hier liegt also das Problem. Eine ST-Hebung kann das Vorliegen eines akut interventionsbedürftigen Infarktes weder eindeutig bestätigen noch ausschließen. Das Problem ist weiters, dass wir uns ausschließlich auf die ST-Strecke konzentrieren – nur die ST-Strecke ist relevant, ob der Patient akut in den Herzkatheter kommt oder nicht. Das ist brandgefährlich. In dieser Arbeit zum Beispiel wurden mittels STEMI-Kriterien 40% der Infarkte übersehen, die eigentlich akut in den Herzkatheter zur Therapie verbracht hätten werden müssen. In dieselbe Kerbe schlägt die DIFOCCULT-Studie, die nachweisen konnte, dass 30% der als NSTEMI klassifizierten Patienten eigentlich zügig in den Herzkatheter hätten verbracht werden sollen.
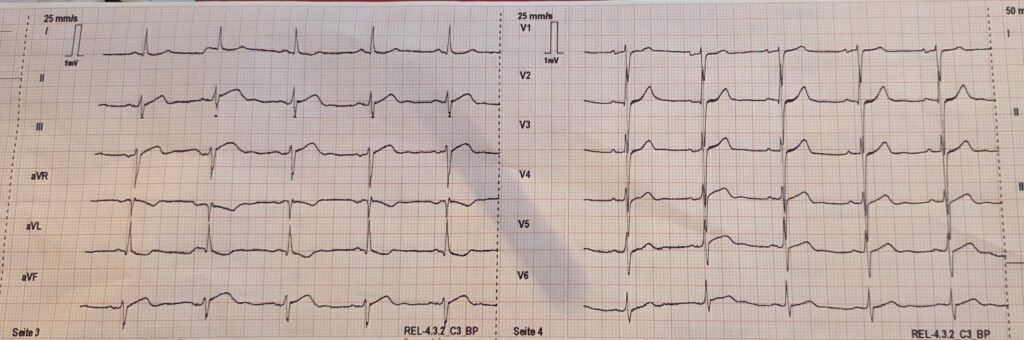
Es gibt also sehr viele akut behandlungsbedürftige Herzinfarkte, die sich auf andere, teils subtilere Weise im EKG zeigen. Geschieht dies nicht, so ist der Patient gefährlichen Komplikationen ausgesetzt (z.B. Rhythmusstörungen, Herzversagen, Ventrikelruptur, Herz-Kreislaufstillstand). Weiters führt das Vorgeben der STEMI-Kriterien im EKG zur fast schon eisernen Überzeugung, dass ein akut interventionsbedürftiger Herzinfarkt gar nicht vorliegen kann, weil der männliche Patient mit 55 Jahren „ja eh nur“ 0,1 mV in V2 und V3 hebt (und er somit die offiziellen STEMI-Kriterien nicht erfüllt).
Ernüchternd muss man leider feststellen: die STEMI-NSTEMI-Klassifikation ist patientengefährdend.
2022 veröffentlichte das American College of Cardiology (ACC) eine Stellungnahme, in der festgehalten wird, dass die STEMI-Kriterien einen signifikanten Anteil an Patienten mit Herzinfarkt, die eigentlich akut im Herzkatheter behandelt gehören, übersehen. Weiters nimmt das ACC in einer Tabelle Bezug auf EKG-Muster, die mit einem akut im Herzkatheter zu intervenierenden Infarkt korrelieren (s.u.).
Lösung
Aber was ist dann die Lösung? Die Lösung ist tatsächlich die Abkehr von der STEMI-NSTEMI-Klassifikation und die Akzeptanz, dass sich auch die EKG-Diagnostik wissenschaftlich weiterentwickelt. Den ersten drastischen Schritt setzten im Jahr 2018 die drei Ärzte Dr. Stephen Smith, Dr. Scott Weingart und Dr. Pendell Meyers mit der Veröffentlichung des OMI-Manifestos (Link). Im Kern geht es darum, dass man zwischen Occlusion Myocardial Infarction (OMI) und Non-Occlusion Myocardial Infarction (NOMI) unterscheidet. OMI ist akut behandlungsbedürftig (d.h. ein OMI positiver Patient muss zügig in den Herzkatheter), NOMI wiederum kann einer (wiederholten) Troponindiagnostik zugeführt werden und muss nicht dringlich in den Herzkatheter. Pathophysiologisch ist OMI ein (Beinahe)Verschluss eines Herzgefäßes mit insuffizienter Kollateralisierung zugrunde liegend, sodass ohne notfallmäßige Therapie im Herzkatheter ein irreversibler Myocardschaden (bis hin zum Tod) eintritt. Bei NOMI liegt eine Ischämie ohne Okklusion mit teils erhaltenem Kollateralfluss vor, weshalb keine akute Indikation für den Herzkatheter besteht (der Patient sollte dennoch zeitnah im Herzkatheter untersucht werden). OMI umfasst dabei alle derzeit bekannten Hinweise aus Klinik, laborchemischen Untersuchungen und EKG (s.u.) auf einen akut behandlungsbedürftigen Infarkt, siehe Link. Findet man keine Hinweise auf OMI (z.B. keines der erwähnte EKG-Muster, Patient klinisch unauffällig nach einer kurzen Brustschmerzphase) und ist die serielle Troponin-Diagnostik dennoch auffällig, so spricht man von einem NOMI-Patienten.
Beispiele
Beispielhafte EKG-Phänomene, die in Zusammenschau mit Klinik und Risikoprofil des Patienten auf OMI hinweisen, sind u.a. Wellens, De Winter, Shark Fin, Sgarbossa, Hauptstammmuster (CAVE: auch hinweisend auf 3VD, generalisierte Herzischämie oder Bundgaard-Syndrom), Aslanger-Pattern, Tombstone-Sign, Pickelhaubenzeichen und isolierte ST-Senkung bzw. T-Negativierung in aVL. Eine schöne Übersicht findet sich hier. Auch die ESC hat auf der Website eine Liste veröffentlicht. Eine rezente Arbeit (Link) listet ebenfalls Beispiele. Eine Vortäuschung eines Infarktes kann durch das Arterial Tapping Pulse Artifact (~Aslanger-Zeichen; CAVE: nicht verwechseln mit Aslanger-Pattern!) auftreten (Link), welches durch Platzieren von Armelektroden über stark pulsierenden Arterien (z.B. bei Sepsis) zu bizarren EKG-Veränderungen ähnlich Infarkt führen kann. Das Kawasaki-Syndrom ist bei jungen Erwachsenen bzw. Kindern als DD zu beachten, die spontan arterielle Coronardissektion (SCAD) v.a. bei jungen Frauen während oder nach der Geburt.
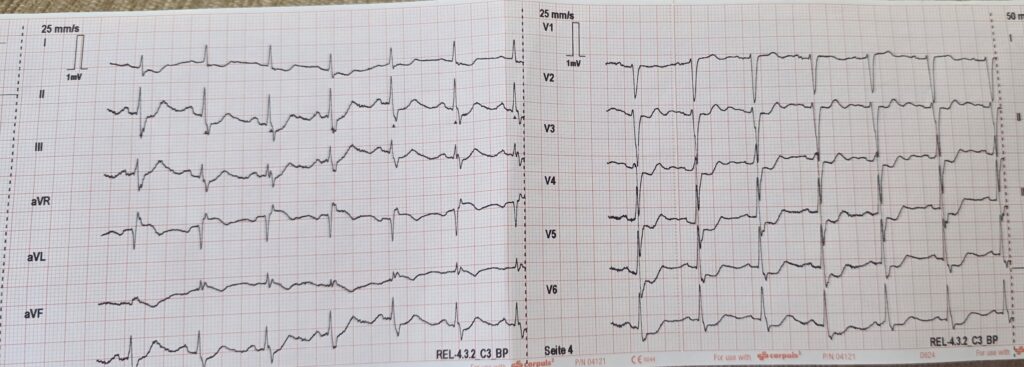
Es ist zu berücksichtigen, dass das EKG eines OMI-Patienten zum Zeitpunkt der Aufzeichnung gänzlich unauffällig sein kann (z.B. weil eine Reperfusion stattgefunden hat). Deshalb ist die oben erwähnte zusätzliche Berücksichtigung von Klinik bzw. Laborchemie und Bildgebung (z.B. Sonographie) so unglaublich wichtig um auch solche Patienten einer Katheterdiagnostik zuzuführen. Selbst wenn das EKG (und Kontrollen) bland ist / sind, so gehört ein Patient mit refraktären Brustschmerzen im Herzkatheter abgeklärt, da sich viele Herzinfarkte schlicht nicht im EKG zeigen!
Fazit
Zusammenfassend ist die OMI-NOMI-Klassifikation vielen Ärzten (und anderen Gesundheitsberufen) derzeit noch gänzlich unbekannt, da die Community diesbezüglich noch klein ist. Es gibt aber bereits Studien, die zeigen, dass OMI-NOMI die STEMI-NSTEMI-Klassifikation in der Erkennung akut behandlungsbedürftiger Infarkte outperformed (Link, Link, Link, Link). Im Kern geht es darum, dass wir sorgfältig nach Merkmalen (EKG, Klinik, Laborchemie, Sonographie, …) suchen müssen, die auf einen akut behandlungsbedürftigen Herzinfarkt hinweisen, da eine Verzögerung der notwendigen Therapie (Herzkatheter) die Mortalität und Komplikationsrate erhöht. Auch die Anwendung von AI (PMCardio) wird im Alltag immer relevanter, da es in der EU eine Zulassung besitzt.
Als Pfleger, Sanitäter und Mediziner muss es unser Anspruch sein, dass wir mit neuen wissenschaftlichen Erkenntnis stets am Ball bleiben – das sind wir unseren Patienten schuldig. Ihr könnt diesen Beitrag unter euren Kollegen, Freunden und Mitstudenten teilen, damit sich das OMI-NOMI-Konzept wie ein Lauffeuer verbreiten kann. Ganz sicher wird das ein oder andere Leben dadurch gerettet. Beispiele findet ihr hier.
Schreibe einen Kommentar